压力性溃疡或压疮(Pressure ulcer or pressure injury)是局部软组织长时间受压所导致,常位于骨突部位。压疮最常累及的部位是足跟、坐骨、大转子和骶尾部。压疮是移动受限患者、长时间住院的重症患者和脊髓损伤患者中的重要并发症和致病因素【1】。
压疮的分期是基于组织破坏的范围和深度。目前常用的标准是美国NPUAP于2016年更新的分期指南,将压疮更名为压力性损伤,共分为1-4期、深部组织损伤和不可分期的压力性损伤。不过由于习惯,临床仍然会使用“压疮”这一术语。

压疮最常见的并发症之一是感染。皮肤屏障的丧失和微生物污染是感染发生的初始原因。对于已有溃疡,细菌定植始于局部菌落,且常来自粪便的直接污染(是臀部和骶尾压疮的常见问题)【3】。高细菌负荷和生物膜形成导致伤口愈合延迟【4-5】。上述因素与患者免疫力低下叠加,终导致局部感染,感染可为浅表或累及周围皮肤和深部软组织。4期压疮中,感染可能侵及深部组织结构如肌肉、肌腱和骨骼。
临床实践中确定感染组织的范围能指导进一步的治疗。通常,有局部红斑、渗出和脓性渗出的难愈溃疡会表现为蜂窝织炎或皮肤和软组织感染。肌肉坏死或窦道、多发皮肤和软组织感染、伤口延迟愈合可能表明有更深部的感染或骨髓炎。深部感染的全身表现包括发热、寒战、全身不适。此外,实验室检查发现炎症标记物和白细胞水平升高也可能是深部感染的标志。
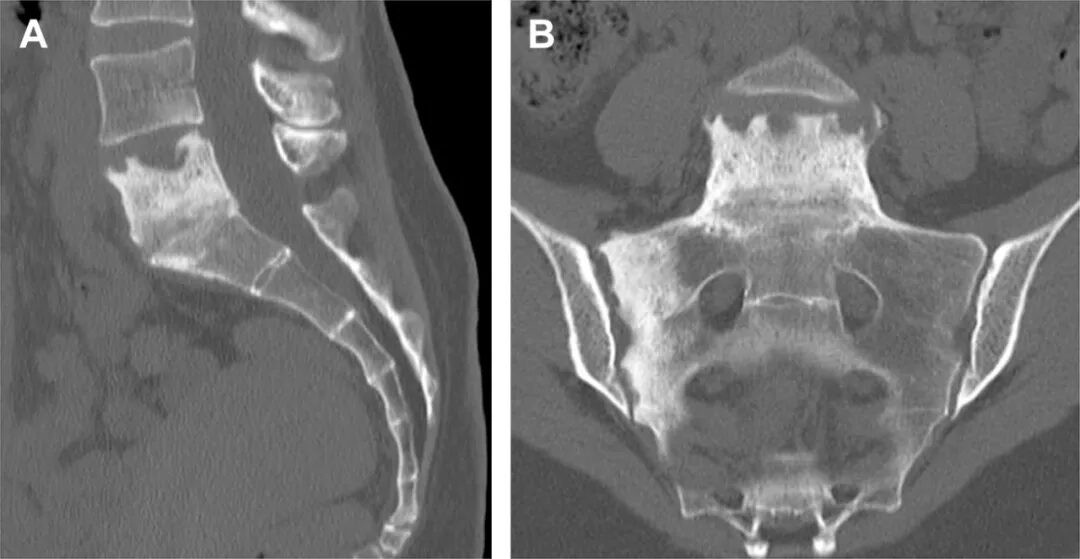
骨髓炎能影响17-32%的感染压疮病人【6,7】。压疮患者中骨髓炎的诊断是基于临床特征、实验室检查(如炎症标记物ESR和CRP)和影像学结果(如MRI)。骨组织活检可以确认骨髓炎诊断,并为微生物学和组织病理学提供有用信息。有趣的是,尽管临床实践中认为骨组织暴露强烈提示存在骨髓炎,研究显示在有骨骼暴露的4期压疮中,组织学检查仅在少于一半的病例中确认有骨髓炎【8】。
对于临床怀疑有骨髓炎的压疮病例,MRI是评估骨累及和脓肿的金标准【9,10】。普通X光对于探查骨髓炎的敏感性较低。CT可用于MRI禁忌的情况下,可用于评估慢性骨髓炎中的死骨片和包膜【11】。核医学检查对于炎症有高敏感性,但局限之一是其无法区别软组织和骨病变或退行性改变,导致高的假阳性率【12,13】。
造成骨髓炎的最常见的致病菌是金葡菌、链球菌属、肠杆菌和厌氧菌。厌氧微生物很少能从培养中分离得到。此外,诺卡菌或梭杆菌等不常见的微生物亦有报道【6,14-16】。
确认致病菌和评估药物敏感性通过微生物评价来进行。对于有全身表现、败血症或菌血症的压疮压疮患者,血液培养可能有高产出。由于压疮的定植很常见,应避免进行浅表拭子培养,应进行深部组织和骨组织活检采样。一项研究中,使用浅表拭子、针吸细胞学、和深部组织培养对72例压疮进行了微生物学检查。与针吸细胞学相比,拭子培养存在微生物更普遍【17】。此外,浅表拭子可能包含并非真实感染致病菌的微生物。
与压疮相关的骨髓炎的治疗包括彻底清创所有坏死骨组织和软组织、抗生素治疗和皮瓣移植。
抗生素治疗应根据患者病史和骨组织活检进行调整。在开始抗生素治疗前,应先进行骨活检或深部组织培养。如果患者血流动力学稳定和没有败血症,可以给予经验性抗生素治疗。初始经验性抗生素治疗应至少覆盖包括革兰氏阳性、MRSA和绿脓杆菌。
小结
压疮感染是一个常见问题,会造成显著的患病率和死亡率、以及延长住院时间。感染的范围从浅表的皮肤和软组织感染到深部组织结构感染。对于无法愈合或有骨骼暴露的慢性溃疡,应怀疑存在骨髓炎。对于未怀疑骨髓炎的病例,MRI是首选的影像学方法,而微生物学和组织病理检查结果能确认诊断和指导治疗。内科和外科方法结合加辅助治疗手段治疗骨髓炎有不错的效果。
对于抗生素治疗压疮相关骨髓炎的疗程的数据有限。6周的口服或静注广谱抗生素似乎是合理方法。密切监测与疾病活动相关的炎症标记物可为抗生素疗程提供进一步指导。内外科治疗结合的治疗方法被证明可以减少复发率和产生更好的治疗结果,然而需要进一步的随机对照研究来支持基于证据的临床决策。
内容转载自@慢伤前沿公众号!
